Infeção nosocomial
definição
Nosocomial vem do grego "nosos" = doença e "komein" = cuidar. A infecção hospitalar é uma doença infecciosa que ocorre durante ou após a internação em um hospital ou outra unidade de internação médica.
Essas instalações também incluem lares de idosos e lares de idosos. Fala-se de uma infecção nosocomial se a doença 48 horas no mínimo ou ocorre mais tarde após a admissão na respectiva unidade médica. Qualquer infecção que ocorra antes disso é chamada de ambulatório referido, ou pode não ser classificado com segurança como nosocomial.
causa raiz
A característica das infecções nosocomiais é que espectro germinal diferente do que com germes ambulatoriais convencionais. Portanto, a principal causa é ficar em um local que tenha esses germes em maior número ou que os estimule a se fortalecer. O aumento do uso de antibióticos em hospitais resultou em muitas cepas de bactérias Resistência a antibióticos poderia desenvolver.
Se um germe desenvolve um mecanismo de resistência a um ou mais antibióticos, um antibiótico mais forte deve ser usado. Outras bactérias “vizinhas” também percebem isso, por assim dizer, e podem então desenvolver resistência em certas circunstâncias. Também se sabe agora que muitos patógenos desenvolvem resistência por meio do uso de antibióticos em animais na pecuária industrial. A resistência do MRSA.
Patógeno
Os agentes causadores das infecções nosocomiais são frequentemente bactérias que colonizam naturalmente o corpo em um determinado número fixo de populações e, em princípio, não são prejudiciais. Eles só se tornam prejudiciais quando migram para longe de seu local do corpo original ou são carregados, por ex. se um germe de fezes entrar em um ferimento na pele na parte inferior do abdômen ou no braço. Se o paciente tiver um sistema imunológico gravemente enfraquecido (por exemplo, após um transplante de órgão ou de medula óssea), isso aumenta a suscetibilidade à infecção.
Esses pacientes recebem medicamentos que deveriam interromper as reações de seu próprio sistema imunológico. Certos tratamentos de quimioterapia também podem impedir que a medula óssea produza células imunes suficientes. Se um corpo foi exposto a um estresse elevado (doenças graves, operações), o sistema imunológico já está estressado e “ocupado” e pode não ser mais capaz de lutar contra outros germes de forma adequada.
Leia mais sobre o assunto: Efeitos colaterais da quimioterapia
Uma distinção pode ser feita entre dois grandes grupos de germes: poça e germes transportados pelo ar.
Os germes úmidos ou poças incluem: Pseudomonas, Legionella, E. coli, Proteus, Enterobacter e anaeróbios. Eles são chamados de germes de poças porque são transmitidos por “caminhos úmidos” no hospital. Eles podem ser encontrados em lavatórios, mangueiras de ventilação, dispositivos de inalação, produtos de limpeza muito diluídos e raramente até mesmo em desinfetantes fracos.
Os germes secos ou transportados pelo ar são: S. epidermidis (coagulase negativa) e Staphylococcus aureus (coagulase positiva), Enterococcus spp., Candida spp., Mycobacteria. Transmitem-se de forma diferente, nomeadamente por pessoal médico, sem roupa de protecção, por superfícies de contacto contaminadas (como edredões, dispositivos médicos, mesas de cabeceira), ar ambiente, mas sobretudo por desinfecção insuficiente das mãos (via de transmissão mais comum!).
Outro grupo problemático são os germes dos patógenos multirresistentes, que não podem mais ser mortos por vários antibióticos. O desenvolvimento exato de resistências é um processo complexo e ainda não totalmente compreendido. No entanto, existem alguns fatores de risco que favorecem o desenvolvimento de multirresistência. Se um paciente está no hospital ou casa de repouso por mais de 4 dias ou tem uma longa permanência no hospital, o risco aumenta em comparação com um paciente que tem apenas uma curta permanência no hospital.
Se um paciente for ventilado com tubo respiratório por mais de 4 a 6 dias, o risco de infecção por germes multirresistentes também aumenta. O ar que respiramos é úmido e, portanto, favorece a penetração dos "germes das poças" e exige cuidados de higiene minuciosos.
Feridas abertas na pele são um ponto de entrada igualmente ameaçado. Agora também se sabe que as terapias com antibióticos muito curtas ou as terapias com o antibiótico errado promovem o desenvolvimento de resistência. Pacientes que estão particularmente em risco de germes secos doença pulmonar crônica Ter. Os pulmões estão equipados com defesas próprias, que ficam enfraquecidas no caso de doenças permanentes ou estruturais.
O mais conhecido dos patógenos multirresistentes é sobretudo o MRSA, como é divulgado com mais frequência na mídia. É um germe chamado Staphylococcus aureusque coloniza todo ser humano como um germe de pele e só se torna perigoso se, por exemplo, colonizar feridas ou desenvolver resistência.
OM em MRSA significa o antibiótico Meticilina, mas também poderia significar “multi”, porque geralmente é resistente a muitos antibióticos. O show mais multi-resistências VRE (Enterococos resistentes à vancomicina). São germes intestinais resistentes ao antibiótico vancomicina. O grupo de ESBL (beta lactamase de espectro esperado) são germes que formam uma determinada enzima, a beta lactamase, que por exemplo o grupo de Penicilinas substitui.
No entanto, drogas foram desenvolvidas especificamente contra isso, que inibem esse mecanismo novamente e são parcialmente utilizadas. portanto, fácil de controlar. O é particularmente temido entre os profissionais médicos Pseudomonas aeruginosa, pois pode causar doenças graves e desenvolve cada vez mais resistência.
Os germes mencionados raramente podem ser tratados com antibióticos. Em laboratórios médicos, certos testes podem ser usados para descobrir a quais antibióticos o respectivo germe ainda é sensível e, se necessário, eles podem ser usados como terapia.
Quantas infecções nosocomiais existem na Alemanha e quantas mortes elas causam?
Obter um número exato é difícil porque ele existe sem exigência de relatórios para infecções nosocomiais. Alguns também são esquecidos ou incorretamente classificados como “infecções ambulatoriais”. Muito raramente há casos em que um paciente "perfeitamente saudável" morre repentinamente de uma infecção nosocomial. A infecção hospitalar é na maioria das vezes uma complicação e não a principal causa do óbito do paciente.
Em 2006, o Instituto Robert Koch realizou vários grandes estudos para determinar quantas infecções nosocomiais ocorrem a cada ano. Os resultados após contagem e estimativa mostraram os seguintes dados: Presume-se um total de 400.000-600.000 infecções nosocomiais por ano, das quais 14.000 são devidas a MRSA. Cerca de 10.000-15.000 pacientes morreram de infecções adquiridas em hospitais.
Os cientistas estimam os números atuais mais elevados, mas essas estimativas vagas não são confiáveis. Por exemplo, um estudo de 2016, no qual o Instituto Robert Koch esteve envolvido, mostra uma estimativa de 90.000 mortes que podem ser atribuídas a infecções nosocomiais. Dependendo dos critérios de estruturação desse estudo, os números saem mais ou menos.
O mais importante aqui é que desde o início recomendações em relação à prevenção de infecções nosocomiais foram declaradas pelo Instituto Robert Koch como consequência e são atualizadas regularmente
Qual infecção hospitalar é a mais comum?
Os patógenos mais comuns são Escherichia coli, Staphylococcus aureus, Clostridium difficile, Enterococcus faecalis e Enterococcus faecium. Um estudo do Instituto Robert Koch de 2012 mostrou o seguinte: As doenças nosocomiais mais comuns são (em ordem decrescente) infecções de feridas (24,7%), infecções do trato urinário (22,4%) e pneumonia e infecções respiratórias (21,5%) %).
Como você pode evitar a infecção nosocomial?
Em princípio, as infecções nosocomiais podem ser evitadas tentando curar a doença que as promove ou tratando-as da melhor forma possível. Medidas de higiene e uma avaliação crítica de quando e quais medidas médicas devem ser tomadas pode encurtar a internação hospitalar e tornar as infecções nosocomiais evitáveis.
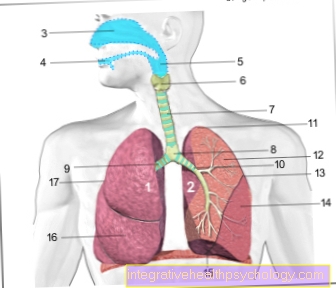
No pneumonia nosocomial (Pneumonia) a desinfecção profissional das mãos e do dispositivo (por exemplo, dispositivos de inalação) deve ser realizada. A inalação de suco gástrico, saliva ou alimentos deve ser evitada. Isso pode ser feito sugando a secreção com sondas especiais e intubação oportuna (ou seja, inserção de um tubo de ventilação) em caso de distúrbios de deglutição. Com a ajuda de fisioterapia e ocupacional, o treinamento também pode ser realizado com o qual a deglutição correta pode ser (re) aprendida, ou que alivia a tosse dos pulmões.
Infecções nosocomiais do trato urinário pode ser evitado não inserindo um cateter permanente. Existem também regulamentos especiais de higiene com relação à instalação e substituição de cateteres permanentes. A equipe de enfermagem deve usar sistemas fechados de drenagem urinária com válvula de retenção e sistema de coleta com punção. Se houver suspeita de infecção do trato urinário, uma pequena amostra de urina pode ser coletada de forma limpa para que a terapia possa ser iniciada em um estágio inicial.
Uma bolsa de urina deve ser sempre posicionada de forma que fique abaixo do nível da bexiga urinária, de modo que a urina não possa simplesmente fluir de volta. Na melhor das hipóteses, o tubo laxante não deve ficar em alças, para que nenhuma urina possa se acumular no tubo, o que estimula a multiplicação das bactérias. Um cateter permanente não é uma solução ideal para pacientes que deveriam ter um cateter por mais de 3 dias.
Um assim chamado seria melhor suprapúbico Cateter que passa direto pelo Parede abdominal leva para a bexiga urinária. Às vezes, no entanto, não é possível prever na vida cotidiana do hospital se um paciente precisará de um cateter por mais de 3 dias. Esforços também são feitos para conseguir dar alta ao paciente sem um cateter, em vez de torná-lo dependente do cateter. Portanto, infelizmente, muitos cateteres de demora são frequentemente usados na prática clínica diária.
Em infecções de feridas nosocomiais a higiene das feridas desempenha um papel importante. Os pacientes não devem remover ou trocar os curativos se as feridas ainda estiverem abertas (ou seja, não cicatrizadas). Ao aplicar emplastros e bandagens, aplicam-se regras e sequências estritas, que as equipes de enfermagem e médica aprendem desde cedo e geralmente seguem. Um risco muito maior de má cicatrização de feridas são fatores de risco, como velhice e doenças, como Diabetes mellitus. Um sistema imunológico enfraquecido também desempenha um papel essencial aqui.
A parte afetada do corpo (por exemplo, a perna) deve ser elevada e trocada apenas por pessoal treinado. Os próprios pacientes podem garantir que os curativos de choro sejam trocados imediatamente. A umidade aqui se refere a secreção excessiva da ferida. No caso de inclusões purulentas, o pus deve ser capaz de drenar pelas incisões. Você também pode retirar o pus ou o excesso de secreção da ferida aplicando uma lavagem ou drenagem. O processo de cicatrização também pode ser verificado precisamente porque a quantidade de fluido coletado é registrada.
Para enxaguar e limpar uma ferida, soluções anti-sépticas como Octenisept usará. Arroba um Envenenamento sanguíneo terapia com antibióticos que afeta todo o sistema do corpo pode ser usada.
Além disso, os visitantes e os próprios pacientes podem contribuir para a melhoria das medidas de higiene, utilizando a desinfecção das mãos, que está disponível na entrada de cada hospital e enfermaria. Instruções exatas para a desinfecção correta das mãos agora também podem ser encontradas nos banheiros. Alguns hospitais também proibiram o aperto de mãos.
Enquanto isso, algumas clínicas também começaram a controlar a troca de roupas pelo pessoal médico usando máquinas automáticas de coleta e entrega de roupas. Existem também hospitais em que os médicos não podem mais usar o jaleco, mas sim kasaks de mangas curtas.
consequências
As consequências de uma infecção nosocomial podem ser variadas. Por exemplo, um pneumonia nosocomial levar à morte. Por outro lado, uma infecção do trato urinário nosocomial (como a cistite) pode ser bastante inofensiva.
No caso de infecções de feridas, tudo depende de qual parte do corpo é afetada, quão grande é a ferida e em que estado geral está o paciente afetado. Podem ocorrer distúrbios de cicatrização de feridas, e. ao usar uma prótese (“quadril novo”) pode até ser necessário retirar a prótese.
Em princípio, qualquer infecção bacteriana que não seja tratada com antibióticos, tratada de forma inadequada ou tratada com o antibiótico errado pode levar a envenenamento do sangue. O envenenamento do sangue é uma doença perigosa e grave que também pode levar à morte.